ปัจจัยที่ส่งผลต่อความร่วมมือในการรับประทานยา และคุณภาพชีวิต ของผู้ป่วยจิตเวชที่ได้รับบริการสุขภาพจิตทางไกล ในเขตอำเภอเมือง จังหวัดลำปาง
คำสำคัญ:
ความร่วมมือในการรับประทานยา , คุณภาพชีวิต , ผู้ป่วยจิตเวช , สุขภาพจิตทางไกลบทคัดย่อ
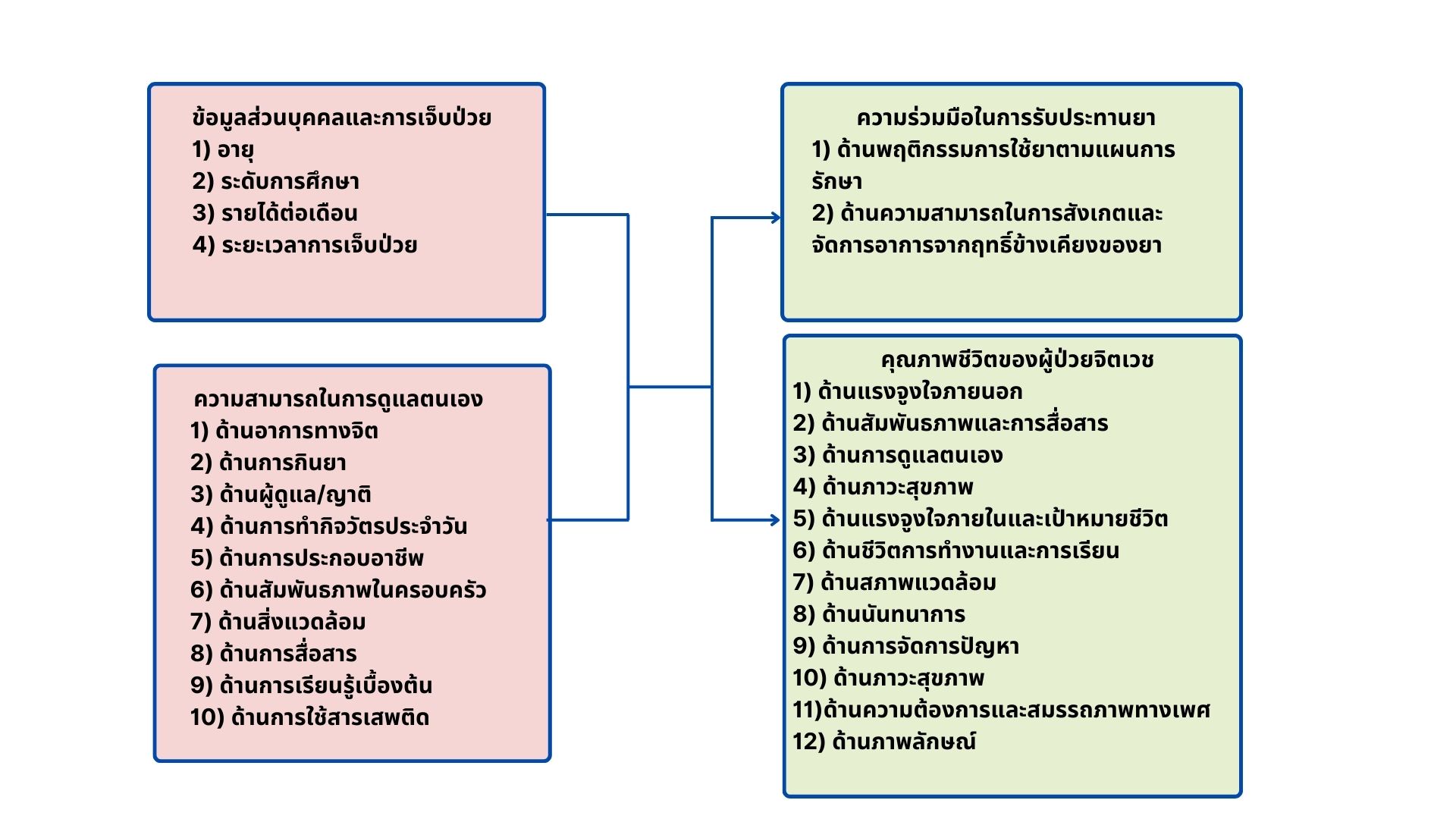
ผู้ป่วยจิตเวชในชุมชนมีแนวโน้มรับประทานยาไม่ต่อเนื่อง อาจก่อให้อาการของโรคกำเริบ และส่งผลต่อคุณภาพชีวิตของผู้ป่วย การใช้ระบบบริการสุขภาพจิตทางไกล จะช่วยสนับสนุนการดูแลรักษาอย่างต่อเนื่องและส่งเสริมการเข้าถึงบริการมากขึ้น การวิจัย เชิงพยากรณ์มีวัตถุประสงค์เพื่อศึกษาระดับความร่วมมือ ในการรับประทานยาและระดับคุณภาพชีวิต และปัจจัยที่ส่งผลต่อความร่วมมือในการรับประทานยาและคุณภาพชีวิตของผู้ป่วยจิตเวช ที่ได้รับบริการสุขภาพจิตทางไกล กลุ่มตัวอย่างได้แก่ ผู้ป่วยจิตเวชในพื้นที่ อำเภอเมือง จังหวัดลำปาง จำนวน 275 คน ใช้การสุ่มแบบแบ่งกลุ่ม เครื่องมือวิจัยประกอบด้วย แบบประเมินความสามารถในการดูแลตนเอง แบบประเมินความร่วมมือในการรับประทานยา และแบบประเมินคุณภาพชีวิตผู้ป่วยจิตเวช วิเคราะห์ข้อมูลโดยสถิติเชิงพรรณนา การวิเคราะห์ถดถอยโลจิสติค และการวิเคราะห์การถดถอยพหูคูณ ผลการวิจัยพบว่า 1) ความร่วมมือในการรับประทานยาของผู้ป่วยจิตเวช ส่วนใหญ่ อยู่ในระดับสูง ร้อยละ 77.1 และคุณภาพชีวิตของผู้ป่วยจิตเวช อยู่ในระดับสูง (= 3.02, S.D. = 0.57) 2) ปัจจัยที่ส่งผลต่อความร่วมมือในการรับประทานยา อย่างมีนัยสำคัญที่ระดับ .05 จำนวน 4 ปัจจัย ได้แก่ อายุ ระดับการศึกษา ระยะเวลาการเจ็บป่วย และความสามารถในการดูแลตนเอง และ 3) ปัจจัยที่ส่งผลต่อคุณภาพชีวิตผู้ป่วยจิตเวช (QoL) อย่างมีนัยสำคัญที่ระดับ .05 จำนวน 3 ปัจจัย ได้แก่ อายุ(Age) ระยะเวลาการเจ็บป่วย (Time) และความสามารถในการดูแลตนเอง (Self-care) โดยปัจจัยทั้งหมดร่วมกันทำนายคุณภาพชีวิตผู้ป่วยจิตเวชได้ร้อยละ 36.80 กำหนดเป็นสมการดังนี้ Y(QoL) = 5.122 – 0.442 (Age) – 0.762 (Time) +.824 (Self-care) ดังนั้นบุคลากรสุขภาพที่ดูแลผู้ป่วยจิตเวชที่ได้รับบริการสุขภาพจิตทางไกลควรนำปัจจัยด้านอายุ ระยะเวลาเจ็บป่วย และความสามารถในการดูแลตนเอง ไปใช้ในการกำหนดกลยุทธ์ เพื่อส่งเสริมความร่วมมือในการรับประทานยาและคุณภาพชีวิตผู้ป่วยจิตเวชในชุมชน
เอกสารอ้างอิง
กระทรวงสาธารณสุข. ฐานข้อมูล HDC [อินเตอร์เน็ต]. 2564 [เข้าถึงเมื่อ 2 พ.ย. 2565]. เข้าถึงได้จาก: https://hdcservice.moph.go.th/hdc/main/index.php.
Hamann J, Lipp ML, Christ-Zapp S, Spellmann I, Kissling W. Psychiatrist and patient responses to suspected medication nonadherence in schizophrenia spectrum disorders. Psychiatric Services 2014;65:7;881-87. doi: 10.1176/appi.ps.201300322
ศรินรัตน์ จันทพิมพ์ และขนิษฐา นันทบุตร. การดูแลผูป้่วยจิตเภทโดยชุมชน. วารสารการพยาบาลและการดูแลสุขภาพ 2561;36:2;68-76.
กองยุทธศาสตร์และแผนงาน สำนักงานปลัดกระทรวง. สถิติสาธารณสุข พ.ศ. 2564. นนทบุรี: กองยุทธศาสตร์และแผนงาน กระทรวงสาธารณสุข; 2557.
รุ่งทิวา วราพุฒ, รังสิมันต์ สุนทรไชยา, เอกอุมา อิ่มคำ. วารสารพยาบาลจิตเวชและสุขภาพจิต 2565; 36:33-48.
กาญจนา สุทธิเนียม และชลพร กองคำ. การพัฒนาแบบวัดคุณภาพชีวิตของผู้ป่วยจิตเวช สถาบันจิตเวชศาสตร์สมเด็จเจ้าพระยา. วารสารการพยาบาลจิตเวชและสุขภาพจิต 2555;26:28-40.
จีรศักดิ์ ห้วยทราย,สมชาย สุริยะไกร. ปัจจัยที่เกี่ยวข้องกับความร่วมมือในการใช้ยาของผู้ป่วยจิตเภท โรงพยาบาลดงหลวง. ศรีนครินทร์เวชสาร 2019;34:150-4.
สุชานาถ อินวรรณา, โสภิณ แสงอ่อน, พัชรินทร์ นินทจันทร์, มาลาตี รุ่งเรืองศิริพันธ์. ปัจจัยที่เกี่ยวข้องกับพฤติกรรมการไม่ร่วมมือรับประทานยาในผู้ป่วยโรคอารมณ์สองขั้ว.วารสารการพยาบาลจิตเวชและสุขภาพจิต 2020;34:33-56.
สุมิศา กุมลา, โสภิณ แสงอ่อน,พัชรินทร์ นินทจันทร์. ผลของโปรแกรมส่งเสริมความร่วมมือในการรับประทานยาในผู้ป่วยจิตเภท. วารสารการพยาบาลจิตเวชและสุขภาพจิต 2564;34:132-52.
ณัฐวรา เชื้อหมอ. ปัจจัยทำนายคุณภาพชีวิตของผู้ป่วยโรคอารมณ์แปรปรวนสองขั้ว [วิทยานิพนธ์ปริญญาพยาบาลศาสตรมหาบัณฑิต]. กรุงเทพฯ: จุฬาลงกรณ์มหาวิทยาลัย; 2560.
กิ่งกาญจน์ ไชยบุศย์,เพ็ญพักตร์ อุทิศ. ปัจจัยคัดสรรที่มีความสัมพันธ์กับคุณภาพชีวิตด้านสุขภาพของผู้ป่วยโรคจิตเภทและใช้สารเสพติดในชุมชนเขตภาคกลาง. วารสารการพยาบาลจิตเวชและสุขภาพจิต 2559; 30:137-51.
Bradford NK, Caffery LJ, Smith AC. Telehealth services in rural and remote Australia: a systematic review of models of care and factors influencing success and sustainability. Rural and remote health 2016;16:1-23.
กมนต์ภรณ์ สุวรรณทวีมีสุข, กิติิพล นาควิโรจน์, ธัญญรัตน์ โนมัยสินทวี. ผลลัพธ์ของการใช้ระบบแพทย์ทางไกลควบคู่กับการดูแลปกติเปรียบเทียบกับการดูแลแบบปกติในผู้ป่วยมะเร็งที่ได้รับการดูแลแบบประคับประคอง: การทดลองสุ่มแบบมีกลุ่มควบคุม. วารสารระบบบริการปฐมภูมิและเวชศาสตร์ครอบครัว 2566;6:133-43.
Uscher-Pines L, Arora N, Jones M, Lee A, Sousa JL, McCullough C M, Ober AJ. Experiences of Health Centers in Implementing Telehealth Visits for Underserved Patients During the COVID-19 Pandemic: Results from the Connected Care Accelerator Initiative. Rand Health Quarterly 2022.
Krzystanek M, Krysta K, Skalacka K. Treatment compliance in the long-term paranoid schizophrenia telemedicine study. J Technol Behav Sci 2017;2:84-7.
โรงพยาบาลลำปาง. เวชระเบียนผู้ป่วยนอก ปีงบประมาณ 2564. ลำปาง: โรงพยาบาลลำปาง; 2565.
Farragher B. Treatment compliance in the mental health service. Iris Medication Journal 1999;92:392-4.
รัชนี อุทัยพันธ์. ผลของการสัมภาษณ์เพื่อเสริมสร้างแรงจูงใจแบบกลุ่มต่อความร่วมมือในการรักษาด้วยยาของผู้ป่วยจิตเภทในชุมชน [วิทยานิพนธ์ปริญญาพยาบาลศาสตรมหาบัณฑิต]. กรุงเทพฯ: จุฬาลงกรณ์มหาวิทยาลัย; 2555.
กรมสุขภาพจิต กระทรวงสาธารณสุข. คู่มือระบบการดูแลผู้ป่วยจิตเวชที่มีความเสี่ยงสูงต่อการก่อความรุนแรงสำหรับสถาบัน/โรงพยาบาล สังกัดกรมสุขภาพจิต. กรุงเทพฯ: พรอสเพอรัสพลัส; 2563.
Acosta FJ, Hernández JL, Pereira J, Herrera J, Rodríguez CJ. Medication adherence in schizophrenia. World Journal Psychiatry 2012;2:74-82.
Hirakawa Y, Hilawe EH, Chiang C, Kawazoe N, Aoyama A. Comprehensive medication management services influence medication adherence among Japanese older people. Journal Rural Med 2015;10:79–83.
Kikkert M, Dekker J. Medication adherence decisions in patients with schizophrenia. Prim Care Companion CNS Disord. 2017;19:17n02182. doi: 10.4088/PCC.17n02182.
ศศิธร รุ่งสว่าง. ปัจจัยที่มีความสัมพันธ์ต่อความร่วมมือในการใช้ยาหลายขนานของผู้สูงอายุโรคเรื้อรัง. วารสารพยาบาลศาสตร์ มหาวิทยาลัยสยาม 2560;18:6-23.
ดาวน์โหลด
เผยแพร่แล้ว
รูปแบบการอ้างอิง
ฉบับ
ประเภทบทความ
สัญญาอนุญาต
ลิขสิทธิ์ (c) 2023 วิทยาลัยพยาบาลบรมราชชนนี สรรพสิทธิประสงค์

อนุญาตภายใต้เงื่อนไข Creative Commons Attribution-NonCommercial-NoDerivatives 4.0 International License.
บทความที่ได้รับการตีพิมพ์เป็นลิขสิทธิ์ของวารสารวิทยาศาสตร์สุขภาพ วิทยาลัยพยาบาลบรมราชชนนี สรรพสิทธิประสงค์ ข้อความที่ปรากฏในบทความแต่ละเรื่องเป็นความคิดเห็นส่วนตัวของผู้เขียนแต่ละท่านไม่เกี่ยวข้องกับวิทยาลัยพยาบาลบรมราชชนนี สรรพสิทธิประสงค์ และคณาจารย์ท่านอื่นๆ ในวิทยาลัยพยาบาลฯ ความรับผิดชอบเกี่ยวกับบทความแต่ละเรื่องผู้เขียนจะรับผิดชอบของตนเอง


